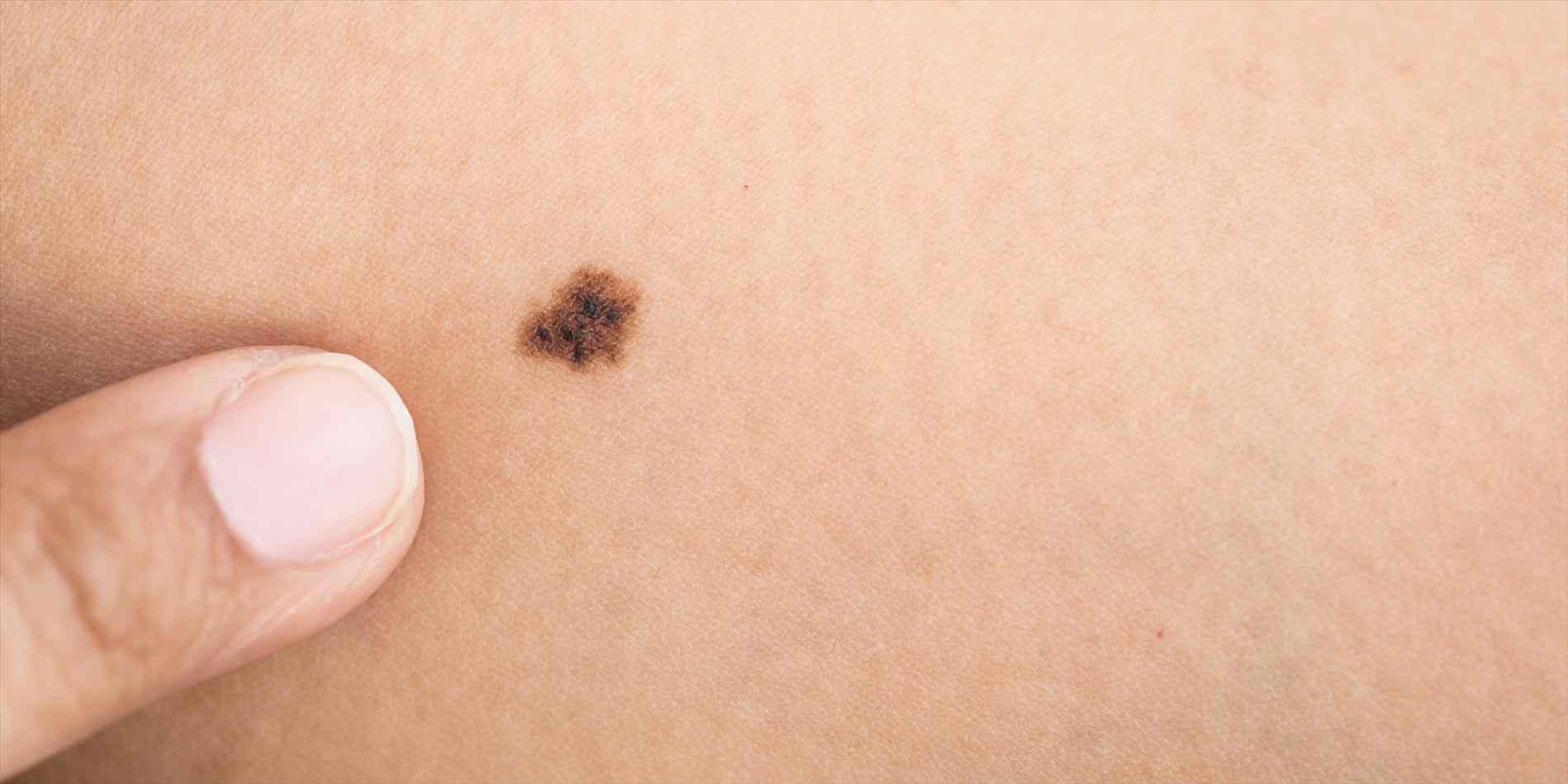
Co to jest i jakie są przyczyny?
Czerniak jest nowotworem złośliwym wywodzącym się z komórek barwnikowych. Najczęstszą lokalizacją czerniaka jest skóra, ale może on powstawać także w obrębie błon śluzowych i w innych lokalizacjach (np. gałka oczna).
Z roku na rok wzrasta częstość występowania czerniaka i innych nowotworów skóry. Choć czerniak stanowi tylko 1-3% wszystkich nowych przypadków nowotworów skóry, to współczynniki częstości jego występowania i umieralności wzrastają znacznie szybciej niż w przypadku każdego innego nowotworu złośliwego. W ciągu ostatnich trzydziestu lat częstość występowania czerniaka skóry u osób rasy białej wzrosła dramatycznie we wszystkich częściach świata.
Przyczyny
Przyczyny rozwoju czerniaka nadal pozostają niewyjaśnione. Znaczenie mają zarówno czynniki genetyczne, jak i środowiskowe. Około 10% czerniaków występuje rodzinnie. Z tego powodu członkowie rodziny I stopnia pacjentów z czerniakiem powinni być pod stałą kontrolą dermatoskopową.
Do czynników środowiskowych należy zaliczyć: krótkie, intensywne ekspozycje na światło słoneczne oraz ostre poparzenia słoneczne, szczególnie w dzieciństwie. Kolejnym ważnym czynnikiem ryzyka są zmiany melanocytowe. Tylko 25-40% czerniaków rozwija się w połączeniu ze znamieniem melanocytowym; nawet u pacjentów z mnogimi znamionami, większość czerniaków rozwija się de novo (tzn. nie na podłożu wcześniej istniejącego znamienia barwnikowego). Szacuje się, że osoby, które mają ponad 50 znamion melanocytowych, wykazują 5-krotny wzrost ryzyka czerniaka w porównaniu z osobami, które mają mniej niż 10 znamion.
Pojawiają się dowody przemawiające za udziałem niesłonecznych źródeł promieniowania UV w etiopatogenezie czerniaka. Rosnąca popularność urządzeń emitujących UVA i częstsza ekspozycja na sztuczne źródła promieniowania (solaria) zwiększają zachorowalność na czerniaka i raki skóry.
Jak się objawia czerniak?
Można wyróżnić kilka podtypów klinicznych czerniaka. Najczęstszy z czerniaków (60-70%) to czerniak szerzący się powierzchownie, powstaje on głównie ze znamion barwnikowych, najczęściej dysplastycznych.
Czerniak guzkowy to najcięższa postać, występuje w 10-30%. Plama soczewicowata złośliwa jest rzadką postacią czerniaka (5-15%), która występuje u osób w wieku podeszłym, zwłaszcza w obrębie twarzy i szyi (jest wywoływana stałym, wieloletnim napromienianiem skóry światłem słonecznym). Czerniak akralny występuje w obrębie odsiebnych odcinków rąk i stóp, stanowiąc od 5-10% wszystkich czerniaków skóry.
Występuje też czerniak bezbarwnikowy (2%), czyli czerniak pozbawiony barwnika. Pierwszym objawem jest często niecharakterystyczna, powiększająca się, różowoczerwona grudka.
Rokowanie w czerniaku zależy od odmiany klinicznej, głębokości naciekania skóry oraz najistotniejszego czynnika – grubości zmiany (głębokość nacieku wg Breslowa).
Czerniak może dawać przerzuty drogą naczyń limfatycznych do węzłów chłonnych oraz drogą naczyń krwionośnych do: płuc, wątroby, mózgu, kości i skóry.
Co robić w razie wystąpienia objawów?
W razie wystąpienia niepokojących zmian należy się zgłosić do chirurga onkologa dermatologa lub onkologa.
Jak postawić diagnozę?
Dermatoskop (dermoskop) stanowi obecnie podstawowe narzędzie pracy dermatologa we wczesnej diagnostyce czerniaka. W wybranych ośrodkach specjalizujących się w rozpoznaniu czerniaka wykorzystuje się do tego celu wideodermatoskopy. Badanie dermatoskopowe pozwala na wykluczenie takich zmian niemelanocytowych, jak brodawki łojotokowe, barwnikowy rak podstawnokomórkowy oraz zmiany pochodzenia naczyniowego.
Szczegółowy wywiad lekarski zebrany od pacjenta pod kątem czynników ryzyka czerniaka jest doskonałym uzupełnieniem badania dermatoskopowego.
Dermatoskopia cyfrowa odgrywa istotną rolę w monitorowaniu pacjentów z licznymi znamionami, w zespole znamion dysplastycznych oraz osobników z rodzinnym wywiadem w kierunku czerniaka, która daje możliwość oceny znamion na przestrzeni czasu pod względem wielkości, brzegów, rozkładu barwnika i symetrii lub asymetrii.
Wśród nowych metod diagnostycznych znamion wyróżnia się laserową skanującą mikroskopię konfokalną, która zapewnia mikroskopową rozdzielczość i pozwala na prawie histologiczną ocenę zmian skórnych in vivo, ponadto ocenia kształt komórek barwnikowych, układ gniazd komórek znamionowych oraz morfologię brodawek skórnych. Jest to bezkrwawa, prawie histologiczna metoda diagnostyczna znamion dysplastycznych, czerniaków i ich nietypowych odmian, takich jak czerniak bezbarwnikowy, które klinicznie przybierają bardzo podstępny wygląd.
Jakie są sposoby leczenia?
Podstawą skutecznego leczenia czerniaka jest wczesne rozpoznanie i radykalne chirurgiczne usunięcie zmiany z odpowiednim marginesem bezpieczeństwa.
Zarówno ryzyko, jak i czas pojawienia się przerzutów czerniaka uzależnione są od grubości guza pierwotnego. Jeżeli guz ma grubość <1,5mm, u połowy chorych dochodzi do rozwoju przerzutów w ciągu 26 miesięcy. Jeżeli grubość wynosi >4mm, to u połowy chorych dojdzie do rozwoju przerzutów w ciągu 10 miesięcy.
W przypadku potwierdzenia czerniaka w badaniu histopatologicznym następnym etapem postępowania będzie decyzja o wykonaniu biopsji tzw. węzła wartowniczego (jednego z okolicznych węzłów chłonnych wybranego z uwzględnieniem lokalizacji guza pierwotnego).
Dalsze leczenie (chemo- i immunoterapia wspomagająca) są do rozważenia przez lekarza-onkologa, który dobiera indywidualnie terapię do potrzeb pacjenta.
Czerniak jest nowotworem immunogennym, stąd też pojawiły się próby leczenia poprzez wpływ na układ odpornościowy. Stymulacja odpowiedzi immunologicznej skierowanej przeciwko komórkom czerniaka leży u podstaw większości nowych strategii terapeutycznych tego nowotworu.
Jak postępować po usunięciu zmiany?
Konieczne jest stałe monitorowanie progresji choroby poprzez okresowe badania kliniczne pacjentów, w których szczególną uwagę zwraca się na oglądanie całej skóry, ocenę regionalnych i odległych węzłów oraz palpacyjne badanie wątroby. Z powodu tendencji czerniaka do tworzenia przerzutów nawet po wielu latach, pacjenci powinni być poddawani obserwacji przez całe życie.
Jak uniknąć zachorowania?
Każdy z nas może zmniejszyć ryzyko zachorowania na czerniaka i inne choroby skóry związane z promieniami słonecznymi, przestrzegając kilku prostych zasad korzystania ze słońca:
- należy unikać słońca w godzinach południowych (od ok. 10.00 do ok. 15.00), a w słoneczne dni szukać cienia
- przed słońcem powinniśmy chronić się odpowiednim ubraniem i nakryciem głowy
- należy stosować kremy z odpowiednimi filtrami UVA i UVB
- dzieci poniżej 1 roku życia nie powinny być wystawiane na bezpośrednie działanie słońca, a starsze wymagają większej niż dorośli ochrony przed słońcem
- niektóre leki mogą powodować oparzenia lub przebarwienia po kontakcie ze słońcem. W przypadku osób korzystających z solarium ich stosowanie jest bezwzględnie przeciwwskazane.
Wskazane są również okresowe, kontrole dermatoskopowe znamion u dermatologa (u osób bez niepokojących zmian raz w ciągu roku, u pozostałych osób w zależności od decyzji lekarza).